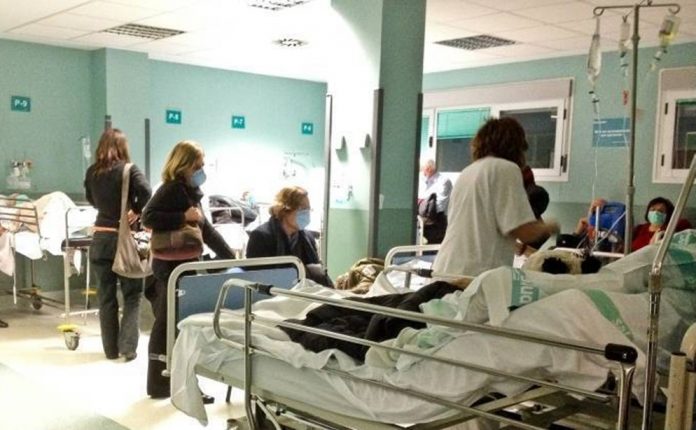
En los últimos cuatro años, las deficiencias registradas en el Sistema de Salud han ocasionado que los mexicanos tengan una mala atención y padezcan la falta de acceso a vacunas, tratamientos y retraso en el diagnóstico de enfermedades.
Desde que inició la actual administración, la Secretaría de Salud (Ssa) ha registrado al menos 13 cambios que no han logrado resolver al 100% el problema de compra, distribución y abasto de medicamentos.
- A finales de 2018, la Secretaría de Hacienda anunció que sería la responsable de hacer las compras consolidadas de todo el Gobierno, incluidos los medicamentos; en marzo de 2019, la administración federal decidió, por orden del Presidente, romper negociaciones con las distribuidoras de medicinas a las que acusó de corruptas.
- Asimismo, en abril de ese año se realizó la primera compra directa de Hacienda y, ante la falta de resultados y ya con un desabasto de medicamentos, en julio de 2020 se firmó un acuerdo con la ONU para facilitar las compras que harían en el extranjero; para lo cual en noviembre se expidió un decreto que ordena a Cofepris agilizar la expedición de registro de medicamentos en máximo cinco días.
En enero del año pasado, la UNOPS inició la compra consolidada en la que participaron 218 empresas de 28 países. Ante la pronta solución del desabasto por la compra tardía, en julio de 2021 el Instituto de Salud para el Bienestar (Insabi) realizó otra compra paralela de medicamentos. Y es hasta febrero de este año cuando se decide que la Secretaría de la Defensa y Birmex participarán en la distribución de los insumos y medicamentos.
De esa manera, decisiones tomadas desde el principio del Gobierno de la denominada cuarta transformación –como desaparecer el Seguro Popular y la creación del Insabi sin reglas claras de operación y el mandato de generar un nuevo esquema de compra de medicamentos, bajo el argumento de la corrupción– ocasionaron que México enfrentara la pandemia de Covid-19 con un sistema de Salud deteriorado.
- El exsecretario general de la Organización para la Cooperación y el Desarrollo Económico (OCDE), José Ángel Gurría, advirtió que en materia de Salud, México vive una verdadera crisis .
Alertó que los recursos para vacunación a menores y la compra de materiales de curación y suministros presentan reducciones considerables, que, aunado a las transiciones entre el Seguro Popular, Insabi e IMSS Bienestar, “colocan en una condición de vulnerabilidad a la población que no tiene seguridad social”.
Dijo que con base en información del Consejo Nacional de Evaluación de la Política de Desarrollo Social (Coneval), 15.6 millones de mexicanos; es decir, 12% de la población total, perdieron acceso a instituciones de salud en 2020.
Además, recordó que, a escala internacional, la Organización Mundial de la Salud (OMS) sugiere que cada país debe destinar mínimo 6% del Producto Interno Bruto (PIB) al sistema de salud, y México entre 2010 y 2022 sólo destinó entre 2.5% y 2.9% del PIB, mientras que durante la pandemia llegó a 3.3%, pese a que el promedio de la OCDE es 9%; es decir, tres veces más.
Y es que de acuerdo con la Encuesta continua de Salud y Nutrición (ENSANUT) 2021, el 70% de las personas que se atendieron por Covid-19 lo hicieron en los servicios privados.
- Desde febrero de 2020 a la fecha, se han registrado en México 500 mil a 760 muertes por Covid-19 de acuerdo con el Registro Nacional de Población (Renapo), que obtiene la información de las actas de defunción.
- El Sistema de Salud también ha evidenciado el desorden al interior del Gobierno, lo que se ha reflejado en renuncias de personal de alto mando.
- En mayo de 2019, Germán Martínez renunció a la dirección general del Instituto Mexicano del Seguro Social (IMSS) al acusar injerencia perniciosa de funcionarios de Hacienda en las finanzas de la institución.
Un año después, en junio de 2020, renunció Asa Cristina Laurell a la Subsecretaría de Integración y Desarrollo de la Secretaría de Salud, por desacuerdos con el secretario, Jorge Alcocer, y su pretensión de desaparecer el área.
En enero de 2021 y en medio del inicio del plan de vacunación contra Covid-19, también renunció Miriam Veras Godoy, a la dirección general del Centro Nacional para la Salud de la Infancia y de la Adolescencia (Censia), encargado de la vacunación en general, y hasta ahora no han realizado un nuevo nombramiento en su lugar.
- De acuerdo con la ENSANUT 2021, sólo 27.5% de los niños y niñas de un año de edad tuvieron esquema de vacunación completo.
El sábado pasado, el presidente Andrés Manuel López Obrador reconoció la falta de medicamentos. En un evento en Olinalá, Guerrero, el mandatario respondió así a los reclamos de los habitantes:
“Ahora no hay, pero va a haber. Ese es mi compromiso. (…) Está en la Constitución el derecho a la salud, la atención médica y los medicamentos gratuitos, antes de que termine mi mandato quedarán arreglados los hospitales, con equipo, con medicinas suficientes, con especialistas”, dijo.
Salud sin presupuesto para atender enfermedades
El aumento previsto para el sector salud en el Proyecto de Presupuesto de Egresos no será suficiente para atender las problemáticas que padecen los mexicanos en cuanto a la atención de su salud, por lo que no se prevén mejoras en lo que resta del sexenio, coincidieron legisladores y organizaciones civiles.
- La diputada federal y secretaria de la Comisión de Salud, Frinné Azuara (PRI), aseguró que si estos cuatros años de la administración del presidente Andrés Manuel López Obrador han sido un fracaso, en los dos que le restan no se consolidará un sistema que atienda a la población.
“Les tengo muy malas noticias a la población mexicana porque no va a haber sistema de salud que los pueda atender, les quedan dos años y no hay recurso”, lamentó.
- Explicó en una entrevista con 24 HORAS que el presupuesto que recibirá para la atención de personas sin seguridad social para el próximo año es de 290 mil millones de pesos, lo cual significa un incremento de 15 mil millones de pesos respecto a este año.
- Pero este recurso, abundó, no alcanza ni para amortiguar el proceso inflacionario por el que atraviesa el país, y en sentido estricto, es un decremento porque el Gobierno de Morena prometió que iba a realizar un incremento de 1% del PIB y no se ha cumplido “ni remotamente”.
“El crecimiento me parece que en relación con el PIB es como de 0.2%, pero lejos de eso, lo que sí pretenden es hacer una transferencia del Fondo de Salud para el Bienestar a Salud, que será la simulación del incremento presupuestal, porque en realidad no hay ningún presupuesto, es una transferencia”, apuntó.
En ese sentido, el Centro de Investigación Económica y Presupuestaria advirtió que el incremento presupuestario en Salud está por debajo del compromiso oficial de 1% del PIB.
- Y señaló que ese bajo nivel de financiamiento, respecto a recomendaciones internacionales y a estimaciones propias, restringe los servicios de salud y obliga a decidir entre niveles de atención.
Aunque el gobierno federal ha expuesto que en 2023 habrá un incremento general de recursos para el sector salud, las “letras chiquitas” del Proyecto de Presupuesto de Egresos de la Federación preven recortes en medicamentos y atención de las personas sin seguridad social.
- Además, se anticipa la eliminación del Fondo de Salud para el Bienestar (Fonsabi), que cubre enfermedades de alto costo, como cáncer o VIH, debido a que el gobierno solicitó transferirlo, antes de junio de 2023, a la Tesorería de la Federación.
Especialistas en salud advirtieron que estas decisiones profundizarán la crisis del sector salud público y afectarán, sobre todo, a las personas con menos recursos.
- Para el próximo año se prevé un aumento de 3.9% para el sector salud, pero no se tiene certeza de en qué se va a gastar porque la programación del gasto es opaca, aseguró Mariana Campos, coordinadora del programa de Gasto Público y Rendición de Cuentas de México Evalúa al presentar un análisis del Paquete Económico.
- Explicó que, al descontar los recursos del sector que se destinan a fideicomisos y a inversión financiera, en realidad el presupuesto de salud tendría un aumento marginal respecto a lo aprobado en 2022, y sería de de 0.8% más, equivalente a 6.8 mil millones de pesos adicionales.
El problema de las transferencias a los fideicomisos, explicó, es que no se transparentan, por lo que no hay certeza de cómo se hayan ejercido.
El doctor Miguel Ángel González Block, investigador honorario del Instituto Nacional de Salud Pública, explicó en entrevista que ahora el gobierno tiene menos posibilidad para garantizar el derecho a la salud, entendido como el acceso oportuno y a bajo costo o gratuito a todos los tratamientos.
- De 2010 a 2018, el Fonsabi tuvo ingresos trimestrales promedio de 5.6 mil millones de pesos, y egresos por 3.6 mil millones de pesos, detalló la especialista Mariana Campos.
- En el actual sexenio, los ingresos del fondo crecieron a 12.7 mil millones de pesos, pero las salidas alcanzaron los 18.5 mil millones de pesos, agregó.
“Esto hace que se esté mermando la reserva de este fondo. Sin embargo, no tenemos claridad y rendición de cuentas adecuadas, porque desde 2020 estamos teniendo carencias de información en gasto y casos atendidos”, subrayó.
- En 2018 el fondo acumuló 110 mil millones de pesos, pero a junio de 2022 contaba únicamente con 37.8 mil millones de pesos, monto que el gobierno pretende depositar en la Tesorería de la Federación antes de junio de 2023.
“Y no nos queda claro en qué se va a usar y cómo se van a cubrir las enfermedades crónicas o catastróficas de la población sin seguridad social”, lamentó la experta.
Por ello, solicitó al gobierno y a la Cámara de Diputados esclarecer la información para entender cuál es el plan y qué se propone con estos movimientos.
“En cualquier escenario se habrá dado una estocada mortal al principal mecanismo para atender enfermedades de alto costo, como el cáncer y VIH/sida, capaces de ‘desfondar’ por completo las finanzas de una familia que tiene que enfrentarlas por sí misma. De paso, desaparecerá el instrumento destinado a promover inversión física en municipios con alto grado de marginación”, expuso México Evalúa en su investigación.
- Judith Méndez, experta en salud y finanzas del Centro de Investigación Económica y Presupuestaria (CIEP), agregó que también se ha considerado que el nuevo organismo IMSS-Bienestar absorba los recursos del Fonsabi.
“Esto implica algo sumamente preocupante, que es que se sustituyan los recursos de atención para padecimientos de alto costo o de especialidad, como VIH y cáncer, hacia la atención del primer nivel. No es que no se deba atender el primer nivel, el problema es que el bajo financiamiento nos está obligando a decidir entre niveles de atención”, expuso.
- La reducción presupuestal a estas enfermedades es notoria. Por ejemplo, detalló que en 2015 se destinaron 2,275 millones de pesos a la atención de cáncer de mama, y en 2020 fueron 1,105 millones de pesos, una reducción de 51.4%.
“De ese tamaño es lo que estamos dejando de atender, no nada más porque no existan fondos, sino porque no sabemos a dónde se están destinando estos recursos”, señaló.
- Una tercera parte de las unidades del sector salud tendrá aumentos presupuestales marginales, mientras que el Hospital Infantil de México tendrá un recorte de 4%; el Instituto Nacional de Pediatría, de 6%, y el Instituto Nacional de Cardiología, 2.5%.
“Aquí también nos preocupa el tema de la equidad intergeneracional: se concentran los recursos en la población de adultos mayores versus los recursos que van a la niñez», apuntó.
Mariana Campos explicó que el presupuesto del programa de vacunación tendrá un recorte de 56%, y el de medicamentos, de 15%.
“Se considera casi superada la pandemia, sin embargo, no está completamente superada. Como sabemos, hay esquemas de revacunación”, explicó.
- El doctor Miguel Ángel González Block recordó que algunas decisiones improvisadas de este gobierno han agudizado el problema de desabasto de fármacos.
“Esto tiene repercusiones en el presupuesto, pero también en el bolsillo de las familias que se ven obligadas a hacer mayores compras”, explicó.
- El recorte al gasto de medicamentos es mayor en la Secretaría de Salud, con 46.7% menos que en 2022, seguida del ISSSTE, con 26% menos recursos, agregó la especialista del CIEP.
Gasto se estancó en 2021
Durante el 2021, el segundo año de pandemia por Covid-19, el gasto programable que ejerció el gobierno en el rubro de salud registró un estancamiento, en medio de una economía que empezó un proceso de recuperación, así lo muestran los datos divulgados por la Secretaría de Hacienda y Crédito Público (SHCP).
- De acuerdo con la clasificación funcional, el año pasado el rubro de salud mostró un gasto total de 683,220 millones de pesos, lo que significó un incremento de apenas 0.3% en comparación con el primer año de pandemia, en el cual se desató una crisis sanitaria y económica.
- Si bien el gasto en salud mostró un estancamiento respecto al crecimiento de 8.3% que se registró en el 2020, los recursos ejercidos son los mayores de los que se tienen registro, de acuerdo con la información en la página de la Secretaría de Hacienda que data desde el 2007.
- Para este año, de acuerdo con el Presupuesto de Egresos de la Federación (PEF), se aprobó un gasto en salud por 704,000 millones de pesos, 15.2% más a lo que se aprobó para el 2021.
“A primeras luces se trata del mayor incremento en el gasto de salud propuesto en los últimos años. Según la narrativa oficial, tiene como objetivo destinar recursos para enfrentar los estragos por el Covid-19 y resarcir las deficiencias del sector en materia de infraestructura, equipamiento, personal y medicamentos, así como destinar recursos a la atención de las personas que no tienen servicios médicos a través de la seguridad social”, señaló México Evalúa en un estudio.
- En este sentido, señaló que 52% del incremento se asignó a los programas de Actividades de Apoyo Administrativo del IMSS y la Secretaría de Salud, así como al programa de Adeudos con el IMSS e ISSSTE y fortalecimiento del Modelo Atención Integral de Salud”.
La inversión física en salud sufrió una caída de 29.4% en su comparación anual, con un gasto ejercido de 15,880 millones de pesos en el 2021.
Esta caída se da luego de que el año pasado los recursos aumentaran 95.9% para combatir el primer año de pandemia, en el cual se necesitó mejorar la infraestructura de diferentes hospitales, así como la reconversión de algunos.
- El gasto de inversión física en salud representó apenas 2.3% del gasto en infraestructura total que se ejerció el año pasado, por 691,796 millones de pesos, apenas 0.2% más en comparación con el 2020.
Al interior del rubro de Desarrollo Social, representó 7.1% de 223,893 millones de pesos que se ejercieron. En este rubro, la prioridad fue el gasto de inversión en vivienda y servicios a la comunidad, con un total de 183,526 millones de pesos, seguido de la educación con 16,130 millones de pesos y luego la inversión física en salud.
Gasto en salud es nulo en AL
El gasto en salud pública en América Latina es sorprendentemente negativo, pues la mayoría de los países no cumplen con la meta del 6% establecida por la Organización Panamericana de la Salud (OPS).
En consecuencia, el impacto del COVID-19 fue intenso y variado para la región. Así lo dio a conocer el estudio Entorno sobre las Políticas de COVID-19 y la Importancia de la Economía de la Salud en América Latina.
- La OPS define la Economía de la Salud como la función del sistema sanitario que se ocupa de la movilización, acumulación y asignación de recursos para cubrir las necesidades sanitarias de la población, individual y colectivamente, dentro del sistema sanitario.
A dos años de Pandemia por Covid-19 y en este sentido, América Latina ha sido una de las regiones del mundo más golpeadas. El estudio explica que la crisis sanitaria generada en la región fue resultado de varios factores; por ejemplo, de acuerdo con sus hallazgos, mientras países como Francia tienen un gasto público en salud del 8.8% del Producto Interno Bruto (PIB), el Reino Unido, del 8.0%, España, del 6.5%, y los países de la OCDE, del 5.8%, en América Latina Argentina y Chile, los mejor calificados, llega al 4.9%, y países como Colombia, apenas alcanzan el 4.1%, Brasil el 3.8%, Perú el 3.3% y México en el fondo con el 3.1 por ciento.
- El estudio realizado por la Federación Latinoamericana de la Industria Farmacéutica (FIFARMA) fue elaborado por WifOR, un instituto independiente de investigación económica con sede en Alemania, midió a países de la región como Brasil, Argentina, Perú, Chile, México y Colombia, esto en comparación con países del primer mundo.
Así tenemos que el gasto en salud más alto es Brasil con 8,9% del PIB, sin embargo, quedó por debajo de su contraparte europeo con el gasto en salud más bajo, España con 9.2 por ciento.
- Por otro lado, solo Argentina y Colombia reportaron una participación del gasto público en salud superior al 65% del gasto total en salud. Brasil y México están altamente financiados por gastos no públicos de salud (alrededor del 57% y 48% respectivamente).
La alta dependencia de fuentes de gasto no públicos ayuda a explicar la cobertura de salud reducida para países en los que el acceso a la salud es más difícil para las personas más vulnerables. Situación clave para países como el nuestro.
Otros datos que permiten medir el impacto del gasto en salud es el número de muertes. Aunque la covid-19 tuvo una huella distinta en cada país, sí se pueden apreciar grandes diferencias frente a los europeos.
- El país con menos número de muertos por cada 100 mil habitantes fue Chile con 232, seguido de México (249), Colombia (274), Argentina (282), Brasil (309) y Perú (642). Mientras tanto en Europa, Francia tuvo 211 muertes por cada 100 mil habitantes, España 214 y el Reino Unido 240. Aun así sabemos que en nuestro país las cifras oficiales son estimados de la realidad.
Adicionalmente, la mayoría de los países de América Latina mostraron una baja relación entre habitantes y médicos, enfermeras, hospitales y camas en las unidades de cuidado intensivo (UCI).
Aunque existen grandes diferencias entre los distintos países, y en algunos casos hay más médicos que enfermeras, el promedio general de América Latina con 2.0 médicos y 2.8 enfermeras por cada mil habitantes está por debajo del promedio de los países de la OCDE con 3.5 médicos y 8.8 enfermeras por cada mil habitantes o de Francia con 3.3 médicos y 11.5 enfermeras.
- En lo referente a las UCI, Brasil y Argentina se destacaron en América Latina con 20.6 UCI y 18.8 UCI por cada mil habitantes. El promedio de la región fue de 9.1 UCI por cada 100 habitantes, cifra inferior a la de los países de la OCDE (12.0) o la de Francia (19.4).
El estudio también revela que el subdesarrollo de la industria farmacéutica en la región también afectó el manejo de la pandemia.
- Mientras la participación en los ingresos del mercado farmacéutico mundial superó el 45% y el 20% para Norteamérica y Europa, respectivamente, en Latinoamérica representó menos del 5 por ciento.
- Además, el valor agregado generado en la industria farmacéutica de Latinoamérica fue de cerca del 5%, mientras en EU fue de 21% y en la UE cerca del 36 por ciento.
- En materia de investigación las diferencias son abismales. El 70 % de las empresas de investigación y desarrollo farmacéutico están en Europa y Estados Unidos, y solo el 1% se encuentra en América Latina.
Estas son cifras que desnudan las debilidades de la Economía de la Salud en América Latina, provocada en gran medida por una latente corrupción gubernamental.
De acuerdo con Yaneth Giha, directora ejecutiva de FIFARMA, he llegado el momento de ver en América Latina a la salud como una inversión, como un facilitador del crecimiento económico, la riqueza y el empleo en lugar de un costo para la sociedad.
- Dijo que las posibilidades hacia el futuro del crecimiento de la Economía de la Salud son grandes, pero ya este sector participa en el Producto Interno Bruto (PIB) y genera millones de empleos directos e indirectos en nuestros países.
- Por ejemplo, en Brasil representa el 9.7% del PIB y genera 6.8 millones de empleos directos y 3.2 millones indirectos. En Colombia representa el 7.7% del PIB y genera 2 millones de empleos directos y 200 mil indirectos.
- En Chile el sector salud genera más empleo (9.4%) que la construcción (8.5%) y el de la educación (8.9%). «Cada dólar invertido en la Economía de la Salud genera un valor adicional en la economía en general».
Asegura que una concepción de la salud como inversión se traduciría en aumento del gasto público en salud, fortalecimiento de la investigación y la innovación en la industria farmacéutica de América Latina y de las capacidades regionales de producción de vacunas y medicamentos. «Estas condiciones generarían un crecimiento del mercado de la Economía de la Salud, de la economía general y la creación de millones de empleos en la región».
Concluye que adicionalmente al impacto económico, la inversión en la Economía de la Salud tiene un efecto social pues contribuiría al cumplimiento de uno de los Objetivos de Desarrollo Sostenibles (ODS) propuestos por las Naciones Unidas, concretamente el ODS 3, que busca garantizar una vida sana de las personas y promover el bienestar en todas las edades./Agencias-PUNTOporPUNTO